Kiedy antybiotyki przestaną działać
Antybiotyki, kto z nas ich nie stosował? Te naturalne, wtórne metabolity mikroorganizmów, których działanie polega na zabijaniu lub hamowaniu wzrostu bakterii. Sto lat temu były jeszcze zupełnie nieznane, obecnie zdążyliśmy się już przyzwyczaić do dobrodziejstw, jakie wynikają z ich stosowania. Choroby takie jak stany zapalne zatok, ucha środkowego, zapalenie płuc, opon mózgowo-rdzeniowych lub zakażenia krwi nie zbierają już śmiertelnego żniwa. Jednak w ostatnich latach coraz więcej głosów podejmuje problem antybiotykooporności i zaburza nasz ciężko wypracowany spokój. Czy to możliwe, żeby antybiotyki przestały działać? Czy gruźlica, czerwonka lub dżuma mogą wrócić i zdziesiątkować ludzkość? Odpowiedź współczesnych badaczy brzmi: tak, to możliwe. Pytanie, na które wciąż nie mamy odpowiedzi, to: jak walczyć z antybiotykoopornymi bakteriami? I właśnie tutaj zaczynają się moje badania, ale wróćmy do początku…
Era antybiotyków
Odkrycie pierwszego antybiotyku zawdzięczamy szkockiemu lekarzowi Alexandrowi Flemingowi, który wyjeżdżając na wakacje w 1928 roku przypadkowo (lub jak niektórzy mówią z niedbalstwa) pozostawił w swoim laboratorium szalki Petriego z hodowlą szczepu gronkowca Staphylococcus aureus. Po powrocie zauważył, że jedną z szalek porasta już nie tylko szczep gronkowca, ale także szczep pleśni Penicillum notatum, a między nimi wytworzyła się wyraźna strefa, w której bakterie wyglądały tak, jakby uległy rozpuszczeniu. Substancję powodującą zahamowanie wzrostu bakterii Fleming nazwał penicyliną. Nie wzbudziła ona jednak zainteresowania w świecie naukowców. Dopiero w 1939 roku, kiedy to Ernst Chain i Howard Florey uzyskali czystą penicylinę, rozpoczęła się era antybiotyków. W 1941 roku oczyszczona penicylina została wypróbowana na człowieku, a dwa lata później uruchomiono jej produkcję na skalę przemysłową. Początkowo stosowana wśród żołnierzy rannych podczas II wojny światowej, szybko zaczęła być powszechnie używana w lecznictwie, a antybiotyki zostały uznane za najważniejsze odkrycie medycyny XX wieku.
W kolejnych latach pojawiło się wiele nowych antybiotyków, nie tylko naturalnych, lecz także półsyntetycznych i syntetycznych. Ze względu na długi czas i wysokie koszty odkrycia lub wynalezienia, a następnie wprowadzenia na rynek liczba nowych substancji antybiotycznych zmniejszała się w kolejnych dziesięcioleciach. Dla porównania, w ciągu pierwszych dwudziestu lat (1945-1965) na rynku pojawiło się 14 nowych grup antybiotyków, natomiast w ostatnim dwudziestoleciu wprowadzono jedynie dwie nowe grupy. W tym samym czasie bakterie nie próżnowały…
Era postantybiotykowa
Podobnie jak człowiek przystosował się do życia w różnych strefach klimatycznych, wynikiem czego było powstanie różnych barw skóry, włosów, oczu lub kształtu nosa, tak i bakterie nieustannie przystosowują się do warunków środowiska. Nikogo nie powinno więc dziwić, że rozpowszechnienie antybiotyków zmusiło te drobnoustroje do walki o przetrwanie właśnie poprzez nabywanie antybiotykooporności. Jest to możliwe dzięki spontanicznym mutacjom w genomie lub przekazywaniu sobie genów oporności między bakteriami. Obie te drogi powodują powstawanie mutantów opornych na stosowane antybiotyki. Takie mutanty z łatwością namnażają się, powodując trudne do wyleczenia infekcje, a te z kolei zmuszają nas do poszukiwania nowych substancji antybiotycznych.
Pierwszą antybiotykooporną bakterią był szczep Staphylococcus aureus oporny na penicylinę. Wykryto go wkrótce po rozpoczęciu masowej produkcji antybiotyku, a do połowy lat 50. już połowa szczepów była na niego oporna. Rozwiązaniem problemu stało się wprowadzenie na rynek metycyliny w 1959 roku, niestety już po dwóch latach pojawił się metycylinooporny szczep gronkowca (MRSA), który jest obecnie jednym z najgroźniejszych drobnoustrojów powodujących zakażenia wewnątrzszpitalne. Według najnowszych danych w samych Stanach Zjednoczonych w 2011 roku szczepy MRSA wywołały ponad 80 tysięcy zakażeń, przyczyniając się do ponad 11 tysięcy zgonów, co daje wyższą roczną śmiertelność niż AIDS (wg danych z 2014 roku). Kontynuacja wyścigu zbrojeń między człowiekiem a bakterią doprowadziła do powstania wankomycyny i wankomycynoopornego szczepu gronkowca (VRSA), a także linezolidu i linezolidoopornego gronkowca (LRSA), na którego nie posiadamy obecnie żadnego skutecznego lekarstwa. Duży problem stanowią również oporne na wankomycynę enterokoki (VRE) lub oporne na penicylinę pneumokoki (PRSP).
Według prognoz liczba trudnych do wyleczenia infekcji będzie nieustannie rosła. W 2014 roku Światowa Organizacja Zdrowia (WHO) określiła oporność na antybiotyki jako jedno z trzech największych zagrożeń dla zdrowia publicznego i przyznała, że XXI wiek może stać się erą postantybiotykową, w której nawet łagodne infekcje staną się przyczyną śmierci. Już teraz zakażenia wieloopornymi bakteriami co roku powodują 80 tysięcy zgonów w Chinach, 30 tysięcy w Tajlandii, 25-30 tysięcy w Europie i ponad 23 tysiące w Stanach Zjednoczonych.
Doskonalsza alternatywa
Wobec powyższych statystyk warto zdać sobie sprawę z tego, jak ważne jest stworzenie środków, które pozwalałyby na leczenie zakażeń wywołanych przez antybiotykooporne szczepy bakterii. Powinniśmy nawet pójść o krok dalej i sprawić, by środki te były znacznie doskonalsze od antybiotyków, które mimo ogromu swoich zalet mogą wywoływać wiele skutków ubocznych. Przede wszystkim antybiotyki nie odróżniają bakterii patogennych od pożytecznych, naturalnie występujących w przewodzie pokarmowym człowieka, a ich stosowanie wiąże się z wyniszczeniem prawidłowej flory bakteryjnej. Jest to główna przyczyna nudności, bólów brzucha, biegunek lub grzybic, często występujących jako efekt uboczny antybiotykoterapii. Poza tym antybiotyki mogą wywoływać alergie, uszkadzać słuch, a także negatywnie wpływać na funkcjonowanie wątroby i nerek.
Czy możliwe jest zatem stworzenie środków alternatywnych, które eliminowałyby tylko i wyłącznie chorobotwórcze bakterie w sposób bezpieczny, pozbawiony skutków ubocznych? Moja odpowiedź brzmi: TAK! Co więcej, nie ma potrzeby ich tworzenia, ponieważ takie środki już istnieją. Mam tu na myśli bakteriocyny. Dla wielu może być to pierwsze zetknięcie z tym określeniem, dlatego wytłumaczę, że bakteriocyny są to peptydy lub białka produkowane przez bakterie. Ich działanie polega na zabijaniu lub hamowaniu wzrostu innych bakterii. Nie jest do końca jasne, czy bakterie produkują bakteriocyny, aby porozumiewać się i kontrolować własny wzrost, czy może w celu rywalizacji o substancje odżywcze z innymi bakteriami. Co istotne, dotychczasowe badania wskazują, że są to substancje całkowicie bezpieczne dla człowieka, ponieważ nie posiada on w swoich komórkach odpowiednich receptorów rozpoznawanych przez bakteriocyny, a ich białkowa natura sprawia, że mogą ulegać inaktywacji przez układ trawienny. Poza tym wykazują aktywność tylko wobec konkretnych szczepów, także antybiotykoopornych, nie niszcząc pożytecznej flory bakteryjnej. Paradoksalnie po raz kolejny to bakterie dostarczają nam broń do walki z nimi samymi.
Znane i nieznane
Mimo że bakteriocyny zostały zidentyfikowane już w 1925 roku, brak gruntownych badań sprawił, że ich potencjał nie został jeszcze w pełni wykorzystany. Jedyną bakteriocyną, która znalazła szerokie, komercyjne zastosowanie, jest nizyna. Tę kryjącą się pod symbolem E234 bakteriocynę spożywamy niemal codziennie, ponieważ dodawana jest jako konserwant żywności, głównie przy produkcji serów. Ze względu na rosnącą świadomość konsumentów, a co za tym idzie zapotrzebowanie na naturalne i bezpieczne dodatki do produktów spożywczych i kosmetycznych, w ostatnich latach bakteriocyny stały się obiektem badań na całym świecie. Na rynku pojawia się coraz więcej artykułów zawierających bakteriocyny lub ich bakteryjnych producentów. Są to zarówno preparaty probiotyczne, wywierające korzystny wpływ na zdrowie człowieka i zwierząt, jak i kosmetyki (m.in. kremy i pasty do zębów) lub środki wspomagające leczenie nadmiernej potliwości i trądziku.
Największe jak dotąd wyzwanie stanowiło zastosowanie bakteriocyn w medycynie. Jednak wyniki najnowszych badań wskazują na skuteczność bakteriocyn w leczeniu biegunki wywołanej szczepami Clostridium difficile (turycyna CD) lub zakażeń wywołanych przez szczepy VRE (bakteriocyna 21) i MRSA (nizyna). Co ciekawe, przeprowadzone na gryzoniach badania wykazały, że nizyna niszczy także komórki płaskonabłonkowego raka jamy ustnej.
Poszukiwanie bakteriocyn
Mając nadzieję, że bakteriocyny staną się rozwiązaniem problemu antybiotykooporności bakterii, podążam za słowami Fleminga: „To natura wyprodukowała penicylinę, ja ją tylko odkryłem” i poszukuję bakteriocyn aktywnych wobec szczepów patogennych, wywołujących choroby ludzi i zwierząt. W tym momencie nasuwa się zapewne pytanie, jak i gdzie szukać bakteriocyn. Odpowiedź jest bardzo prosta: jeśli chcę zwalczać złe bakterie, najlepiej wykorzystać do tego te pożyteczne, a mianowicie bakterie kwasu mlekowego. Te drobnoustroje, których wspólną cechą jest zdolność do wytwarzania kwasu mlekowego, stosowane są na całym świecie do wytwarzania fermentowanych produktów mlecznych, warzyw, mięs, a nawet wina. Poza tym zasiedlają nasz przewód pokarmowy, regulując jego pracę, a także eliminując pojawiające się bakterie chorobotwórcze, między innymi właśnie dzięki produkowanym bakteriocynom.
Moim zadaniem jest więc testowanie aktywności szczepów wyizolowanych z wielu zróżnicowanych środowisk wobec bakterii chorobotwórczych. W tym celu stworzyłam kolekcję szczepów, której znaczna część należy do rodzaju Staphylococcus, gronkowców wywołujących m.in. choroby skóry, układu pokarmowego, układu oddechowego lub układu moczowego. Drugą pod względem liczebności grupę stanowią bakterie z rodzaju Streptococcus, paciorkowce, będące najczęstszą przyczyną ostrego zapalenia gardła, a także zapalenia opon mózgowo-rdzeniowych u noworodków. Poza tym w kolekcji znajdują się szczepy należące do rodzaju Salmonella, będące najczęstszym czynnikiem etiologicznym bakteryjnych zatruć pokarmowych w Polsce, wywołująca listeriozę Listeria monocytogenes lub powodujące groźne dla życia infekcje wewnątrzszpitalne bakterie z rodzajów Enterococcus i Pseudomonas.
To jednak nie koniec
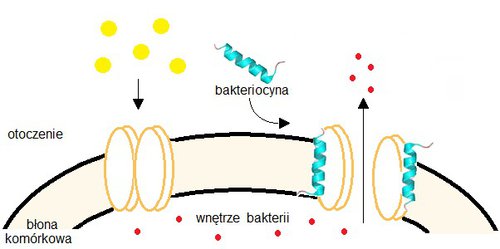
Na poszukiwaniu antypatogennych bakteriocyn moja praca badawcza jednak się nie kończy. Tym, co może nam pomóc uniknąć błędów popełnionych przy stosowaniu antybiotyków oraz ułatwić wprowadzenie bakteriocyn do medycyny, jest dokładne poznanie molekularnych mechanizmów ich działania. Dlatego poprzez swoje badania staram się zrozumieć, w jaki sposób konkretne bakteriocyny rozpoznają komórki wrażliwe, jak wnikają do ich wnętrza, jaki efekt wywołują, a przede wszystkim jak bakterie mogą nabywać oporność na bakteriocyny. Dotychczasowe wyniki pokazują, że aby wniknąć do komórek bakterii, badane przeze mnie bakteriocyny wykorzystują białkowe transportery naturalnie występujące w ich błonach komórkowych. Podczas normalnego wzrostu transportery odpowiadają za przenoszenie składników, m.in. cukrów, z otoczenia do wnętrza komórki. Połączenie bakteriocyny z transporterem, który spełnia wtedy funkcję receptora, powoduje powstanie porów, przez które dochodzi do wycieku substancji wewnątrzkomórkowych i… śmierci bakterii. Odkryte przeze mnie transportery nie występują w komórkach ludzkich, a dodatkowo wykazują charakterystyczną dla danego szczepu bakterii budowę, która zapewnia specyficzność działania bakteriocyn.
Przed nami wciąż pozostaje długa droga do leczniczego zastosowania bakteriocyn, ale mam nadzieję, że swoimi badaniami przyczynię się do jej skrócenia.



Komentarze
Tylko artykuły z ostatnich 12 miesięcy mogą być komentowane.